- Criterios de Catassi-Fasano
- Serología (anticuerpos)
- Estudio genético
- Endoscopia digestiva alta y estudio histológico (biopsias)
- Citometría de flujo para determinar los linfocitos intraepiteliales con receptor de los linfocitos T (TCR γδ+)
- Más información sobre cómo realizar el diagnóstico de la enfermedad celíaca paso a paso
Para realizar el diagnóstico en la edad adulta del paciente con MC nos basamos en los criterios de Catassi-Fasano. Estos dicen que es necesario cumplir al menos 4 de los 5 criterios diagnósticos de la MC. En ningún caso debe retirarse el gluten de la dieta antes de finalizar el estudio diagnóstico.
| Al menos 4 de 5 | |
|---|---|
| 1 | Síntomas típicos de MC |
| 2 | Anticuerpos de clase IgA específicos de MC con títulos altos |
| 3 |
Determinación de HLA*-DQ2 y/o DQ8 *HLA: antígeno leucocitario de histocompatibilidad |
| 4 | Enteropatía compatible con MC en la biopsia intestinal: incluye lesiones Marsh-Oberhuber tipo 3, Marsh-Oberhuber tipo 1-2 asociadas a la presencia de anticuerpos específicos de MC con títulos bajos/altos o Marsh-Oberhuber tipo 1-3 asociadas a depósitos subepiteliales de IgA y/o aumento de linfocitos CD3 + TCRgd+. |
| 5 | Respuesta a la DSG (se requiere respuesta histológica en pacientes con serología negativa o asociados a déficit de IgA). |
Son útiles tanto para el diagnóstico como para el seguimiento y monitorización de la dieta.
Los anticuerpos que tenemos disponible para el diagnóstico son:
- Los anticuerpos antitransglutaminasa tisulares (ATGT)
- Son los marcadores serológicos de elección por su alta sensibilidad y especificidad. Cuando están elevados 5 veces por encima del límite de la normalidad, el riesgo de falsos positivos es muy bajo. Cuanto más elevados más específicos de enfermedad celíaca son.
- Son útiles tanto para el diagnóstico como para el seguimiento y monitorización de la dieta.
- Un 2,5% de los pacientes con MC presentan un déficit selectivo de IgA sérica total. En los casos en que se confirme un déficit de IgA es necesario determinar la presencia de ATGT de clase IgG.
- Los anticuerpos antiendomisis
- Son menos sensibles y más específicos que los ATGT pero caros y no disponibles en todos los centros. Se reservan para confirmar algunos resultados positivos de ATGT.
Hay personas que no elevan anticuerpos porque tienen déficit de Ig A, toman inmunosupresores o realizan una dieta Baja en gluten.
Además, existe el concepto de «celiaquia seronegativa» que incluiría a aquellos pacientes con diagnóstico atrofia vellositaria y respuesta a DSG que sin embargo no han manifestado anticuerpos elevados en la serología. Cabe destacar que sólo el 30% de MARSH1 son ATTG positivos y el 85% de Marsh III. Por eso es necesario tener muy en cuenta que la negatividad de estos marcadores no excluye definitivamente el diagnóstico.
La MC está genéticamente condicionada por la configuración del sistema HLA (antígeno leucocitario de histocompatibilidad). Los genes HLA-DQ2 (DQA1*05xx + DQB1*02xx) y/o HLA-DQ8 (DQA1*03 + DQB1*0302) codifican los heterodímeros DQ2 y/o DQ8 (proteínas presentadoras de antígeno) necesarias para que el gluten sea presentado en el sistema inmunitario.
La presencia de estos genes (HLA-DQ2/DQ8) es necesaria para desarrollar la enfermedad, pero NO es suficiente, puesto que estos factores genéticos también se revelan en porcentajes altos en personas sanas (30% del total de la población). Por tanto, los celíacos tienen estos genotipos, pero no la mayoría de personas que tienen estos genotipos desarrollarán MC.
- ESTUDIO GENÉTICO POSITIVO = PREDISPOSICIÓN A DESARROLLAR ENFERMEDAD CELÍACA
- ESTUDIO GENÉTICO POSITIVO ≠TENER ENFERMEDAD CELÍACA
- ESTUDIO GENÉTICO NEGATIVO = DESCARTAMOS ENFERMEDAD CELÍACA
El estudio genético no es necesario determinarlo en todos los pacientes. Puede ser muy útil en algunas situaciones:
- En pacientes con sospecha clínica pero serología negativa para decidir si realizar biopsias duodenales. Si no existe riesgo genético, se debe plantear un diagnóstico alternativo, pero, si existe riesgo genético, hay que considerar la necesidad de realizar una biopsia.
- Por identificar individuos de riesgo elevado entre familiares de primer grado y pacientes con enfermedades autoinmunes. Los individuos con genética positiva deben ser sometidos a seguimiento clínico y analítico periódico, ya que pueden desarrollar MC.
- La presencia de varios grados de enteropatía (desde Marsh-Oberhuber 1 a 3) en un paciente seronegativo y un test genético positivo puede indicar la presencia de una AC seronegativa.
- En los pacientes que han retirado el gluten de la dieta sin biopsia previa, que no quieran o no puedan realizar una prueba de provocación de gluten.
- En los casos en los que no exista respuesta a la retirada del gluten, para descartar un diagnóstico erróneo.
El estudio histológico es esencial en la estrategia diagnóstica de la MC (especialmente en el adulto) y, además, permite establecer la gravedad de la lesión. Las muestras del intestino delgado se obtienen a partir de una endoscopia digestiva alta con sedación mientras el paciente todavía está comiendo gluten.
La endoscopia digestiva alta es una exploración que permite la observación detallada y completa del esófago, estómago y duodeno. Para realizarse se introduce un tubo flexible a través de la boca y se insufla aire en el estómago para favorecer su visualización. Durante el procedimiento, se puede tomar una muestra de tejido (biopsia) para su análisis, o realizar los tratamientos que sean necesarios. Es una prueba rápida de una duración media de 10 minutos. El resultado de la endoscopia se conoce una vez finalizada. Si se han tomado muestras, será necesario esperar unas 4 semanas para tener el diagnóstico definitivo.
Habitualmente la prueba se realiza con sedación, por lo que a pesar de ser una prueba invasiva no es molesta y lo más probable es que el paciente no se dé cuenta del procedimiento y no recuerde nada. Al cabo de media hora de la prueba, puede empezar a comer normal (recomendable de inicio dieta líquida y progresar paulatinamente a dieta sólida). Al terminar, puede empezar a comer al cabo de unos 20-30 minutos, cuando note el cuello bien despierto. Después de terminar la exploración, se le dejará unos 30 minutos en una sala de recuperación, hasta que se despierte completamente. La endoscopia digestiva alta puede producir, de forma excepcional, algunas complicaciones como roturas de piezas dentales, afonía, distensión del abdomen, dolor, reacciones alérgicas, aspiración bronquial, hemorragia o perforación. En algún caso muy excepcional se requiere atención urgente o cirugía.
Preparación para la endoscopia digestiva alta
Debe venir en AYUDA. ¡Importante! Si no está en ayunas, NO podremos realizarle la prueba. La última ingesta, 8 h antes de la prueba, debe ser LIGERA.
- 8h antes de la prueba: no puede tomar nada con la excepción de LÍQUIDOS CLAROS (agua, preparado evacuante, infusión) o café SOL y los zumos SIN PULPA (manzana o uva blanca). NO tome leche. Se recomienda no fumar.
- 2h antes de la prueba: debe estar en ayunas. NO tomar nada (ni agua, ni chicles, ni preparado evacuante, etc.).
Si lleva, marcapasos, DAI, tiene alergias medicamentosas o algún problema cardíaco o respiratorio, debe avisar al médico antes.
Recordar:
- Ir acompañado de una persona adulta.
- No conducir durante las siguientes horas.
- Llegar al menos 15 minutos antes de la cita.
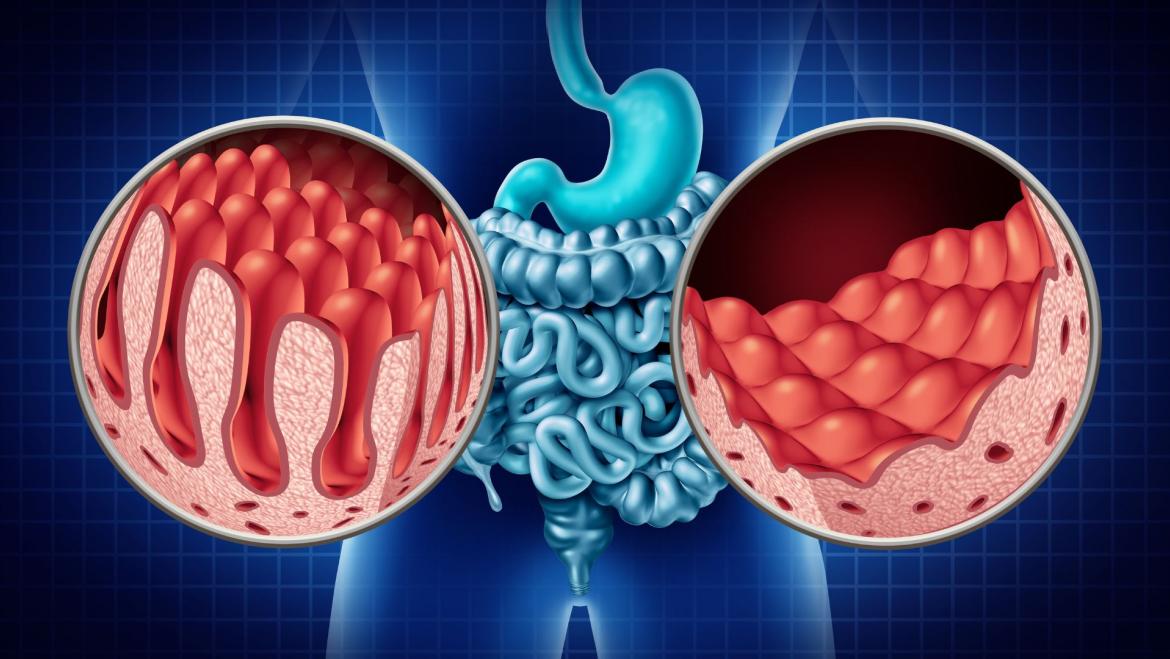
La endoscopia permite la observación directa de los cambios macroscópicos en la mucosa duodenal, incluyendo el patrón fistoneado, la reducción de pliegos y la nodularidad. Aunque estos cambios son de ayuda para dirigir la toma de biopsias, no son suficientemente sensibles ni específicos para el diagnóstico y es necesaria la biopsia. Dado que las lesiones histológicas pueden tener una distribución irregular, es necesario tomar varias muestras para la biopsia intestinal (dos del bulbo y cuatro del duodeno distal).
La toma de biopsias para el diagnóstico de MC debe realizarse mientras el paciente sigue una dieta con gluten porque si no desaparecen las lesiones intestinales. Si el paciente ha iniciado una dieta sin gluten, es necesario reintroducir el gluten antes de realizar la biopsia intestinal.
La clasificación de Marsh, modificada por Oberhuber, establece el espectro histológico de la MC. Cabe remarcar que la enfermedad celíaca NO TIENE GRADOS. Todos los celíacos son igual de celíacos y deben realizar la dieta igual de estricta. El hecho de que tengan más síntomas o más daño intestinal NO significa que son menos celíacos. En todos los celíacos el gluten provoca daño intestinal se desarrollen o no síntomas.
| Linfocitos intraepiteliales segmentados | Hiperplasia de criptas | Atrofia de las vellosidades | Tipos según Marsh-Oberhuber |
|---|---|---|---|
| Sí | No | No | Tipo 1 |
| Sí | Sí | No | Tipo 2 |
| Sí | Sí | Sí (parcial) | Tipo 3a |
| Sí | Sí | Sí (subtotal) | Tipo 3b |
| Sí | Sí | Sí (total) | Tipo 3c |
Las muestras del intestino delgado para realizar citometría de flujo también se obtienen a partir de una endoscopia digestiva alta con sedación.
La citometría de flujo de la biopsia duodenal permite obtener un linfograma intraepitelial. El patrón citométrico celíaco completo (linfocitos intraepiteliales que expresan receptores de células T –TCR– γδ+ ≥ 10%, con una disminución de linfocitos intraepiteliales (CD3- ≤ 10%) tiene una especificidad cercana al 100% para el diagnóstico de enfermedad celíaca, mientras que el patrón citométrico celíaco incompleto (linfocitos intraepiteliales con TCR γδ+ ≥ 10%, pero una cifra normal de linfocitos intraepiteliales (CD3-> 10%) tiene una especificidad del 91%. Estos linfocitos también se han detectado con enteropatía leve. Este aumento de TCR γδ+ no se ha observado en otras enfermedades intestinales comunes y, por tanto, la determinación puede ser útil para el diagnóstico diferencial de la enteropatía sensible al gluten. están debajo de una dieta sin gluten.
Esta técnica es muy útil para el diagnóstico diferencial de la enteropatía con serología negativa y en aquellos catalogados como potenciales celíacos (serología positiva y ausencia de lesión mucosa o Marsh 1). La presencia de un linfograma celíaco en el último de los supuestos plantea la necesidad de una decisión compartida con el paciente o sus familiares sobre una retirada del gluten de la dieta (valorando la respuesta sintomática) o alternativamente un seguimiento cercano con serologías periódicas y repetir la biopsia en un tiempo posterior.